眼科部長
中司 美奈
糖尿病に合併する眼疾患は、糖尿病網膜症のほかにも、角膜障害、虹彩炎、白内障、外眼筋麻痺、視神経症など多彩です。ここでは、失明原因にもなる糖尿病網膜症について説明したいと思います。糖尿病の患者さんの4~5人に1人が糖尿病網膜症を有すると言われています。糖尿病罹病期間が長いほど、糖尿病網膜症の有病率と重症度はともに上昇し、糖尿病網膜症発症年齢が若いほうが糖尿病網膜症は重症化しやすいと言われています。高血圧、脂質異常症、妊娠、喫煙などは糖尿病網膜症のリスク因子であり、内科・婦人科などそれぞれの専門診療科と眼科とで綿密に連携して経過観察することが大切です。
糖尿病網膜症とは?
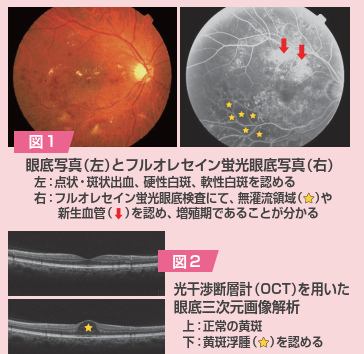
糖尿病網膜症の病期には様々な分類の仕方がありますが、大きく分類すると網膜症を認めない時期、非増殖期、増殖期と進行します。増殖とはどういうことでしょうか?糖尿病は全身の血管が脆くなり、血液や浸出液が漏出したり、血管閉塞による虚血を生じます。放置しておくと網膜の虚血部位に新生血管が増殖します。この新生血管から硝子体出血が生じたり、増殖膜による網膜剥離を引き起こすことで急激に視力が低下します。また、新生血管が隅角や虹彩に生じると眼圧が高くなり、血管新生緑内障という難治な緑内障に進行します。視力が低下する前の適切な時期にフルオレセイン蛍光眼底造影検査を行い(図1)、必要であれば、レーザーで治療(レーザー網膜光凝固術)することが非常に重要です。硝子体出血や網膜剥離を生じると硝子体手術が必要になることが多く、血管新生緑内障を生じると薬物治療だけでは眼圧が下降しないことが多く、緑内障手術を要しますが、視力予後は不良です。
また、糖尿病黄斑浮腫(図2)は、黄斑に水が溜まり直接視力に影響します。糖尿病網膜症の早期から晩期までどの病期においても発症する可能性があります。近年、抗血管内皮増殖因子(vascularendothelial growth factor:VEGF)療法が主流となり、視力が低下すれば抗VEGF薬を硝子体内に注射します。
眼科を受診するタイミングは?
糖尿病の患者さんが初診で眼科を受診する際には、視力障害の自覚がなく、内科医からの紹介などにより検診目的に受診する場合と、自覚症状を伴って受診する場合とに大きく分かれます。糖尿病網膜症はかなり進行しても自覚症状がほとんどない場合があるため、自覚症状の有無にかかわらず、眼科で検診を受ける必要があります。急激な視力低下や視野狭窄を自覚し、眼科を受診したときにはすでに増殖期に入っていて、硝子体出血や牽引性網膜剝離が発症している場合もあります。視力低下を来してから治療を始めても、十分に視力が回復しないこともあり、初期の段階から経過観察することがいかに重要であるかを知っておいてください。受診時は眼底検査を行いますので、しばらく眼のピントが合わなくなります。車やバイクの運転は控えるようにしましょう。
糖尿病網膜症は適切な経過観察、治療を行えば失明を避けることができる疾患です。糖尿病と診断された時点で直ちに眼科を受診し、症状がなくても定期的に診察を受けましょう。